Parodontite come curare la malattia paradontale?
La Parodontopatia (o Parodontite) è una patologia infiammatoria cronica che colpisce i tessuti di supporto del dente: il parodonto (osso alveolare, gengive, cemento radicolare e legamento parodontale).
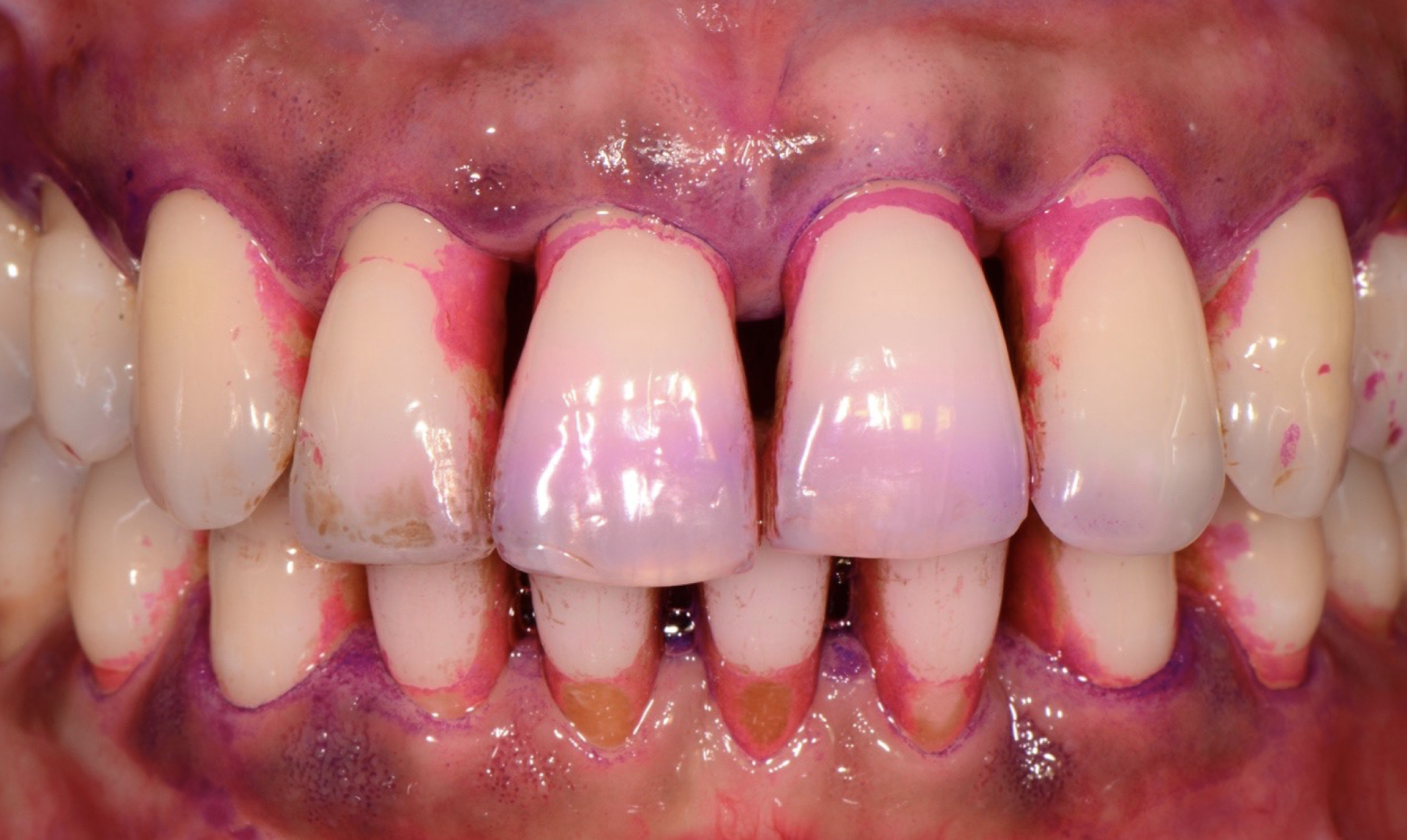
Biofilm batterico : causa primaria della malattia parodontale
La causa principale della malattia parodontale è una disbiosi del biofilm batterico, la presenza cioè di una comunità specifica di batteri che, se non rimossi quotidianamente, agiscono in maniera sinergica all’interno del cavo orale, proliferando sotto forma di placca o tartaro (placca calcificata), determinando un’infiammazione gengivale e infine una distruzione dei tessuti di sostegno del dente.
La Parodontite, se non intercettata e diagnosticata in tempo, comporta, negli stadi finali, la perdita degli elementi dentari con un rilevante impatto funzionale ed estetico, compromettendo la funzione masticatoria e condizionando la vita di relazione.
La presenza del biofilm batterico è quindi un fattore necessario nell’eziologia della Malattia Parodontale; da solo, non è sufficiente. Fondamentale è la presenza di una suscettibilità genetica, intesa come la diversa capacità del sistema immunitario dell’ospite di rispondere all’insulto batterico, in particolare attraverso un’ipersecrezione di citochine infiammatorie.
Tale modificazione (ereditata geneticamente) può essere identificata nel paziente come una predisposizione alla malattia parodontale, individuabile ricercando tra i membri della famiglia eventuali segni clinici riconducibili alla patologia, primo tra tutti la perdita dei denti.
Quali sono i fattori che possono influenzare la Parodontite?
L’interazione di una specifica comunità batterica con l’alterata risposta infiammatoria, come accennato, è il meccanismo principale dell’insorgenza della Parodontite.
A questo si possono associare la presenza di eventuali cofattori che possono contribuire a modulare la risposta infiammatoria del soggetto favorendone l’insorgenza. Tra questi vi sono sicuramente gli stili di vita (igiene orale, fumo, stress, alimentazione), le condizioni di salute sistemica (diabete, patologie cardiovascolari, aterosclerosi) e i fattori occlusali (trauma occlusale).
Il fumo, infatti, rappresenta uno dei più comuni cofattori che incide negativamente sia nel determinare la complessità della malattia, sia nell’esito della terapia (qualora non venga ridotto ad un massimo di 10 sigarette al giorno, se non addirittura eliminato).
Numerosi studi clinici e sperimentali hanno poi evidenziato come la Parodontite possa aumentare il carico infiammatorio sistemico contribuendo alla patogenesi di altre malattie croniche (ad esempio il diabete).
Il progetto Perio-medicine del 2018 (promosso dalla Società Italiana di Parodontologia ed Implantologia) ha inoltre permesso di dimostrare come il trattamento della parodontite (diagnosticata in soggetti con altre patologie croniche), anche solo con la terapia parodontale non chirurgica, abbia comportato un netto miglioramento della condizione sistemica. Ne deriva quindi che tali fattori, se non controllati, possono modificare sia la progressione che l’esito terapeutico della patologia.
Parodontite sintomi
Quadro clinico, Manifestazioni e segni clinici
I batteri che non vengono rimossi, inizialmente proliferano e si aggregano aderendo alle superfici visibili degli elementi dentari sotto forma di placca e tartaro. Il persistere nel tempo di tale condizione comporta una progressiva moltiplicazione dei batteri verso le zone più profonde dei tessuti, che dopo 7 giorni circa colonizzano il solco fisiologico (spazio tra il dente e il margine gengivale) comportando una migrazione apicale e infine distruzione del complesso di attacco, con riassorbimento osseo e formazione di una tasca parodontale.
Questo quadro patologico insorge inizialmente in maniera silente e asintomatica ed evolve nel corso del tempo senza manifestare chiari segni clinici, se non in fase ormai avanzata.
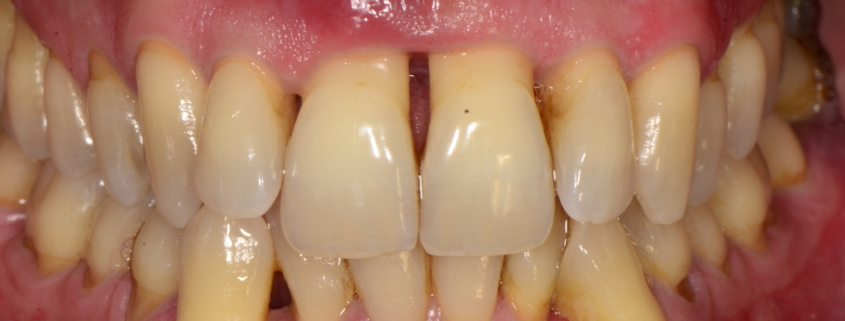
Il primo segno è quello di una modifica dei tessuti che appaiono gonfi e arrossati. A questo spesso si associa una sensazione di dolore durante lo spazzolamento, ed è qui che compare uno dei più frequenti e allo stesso tempo più sottovalutati sintomi della malattia: il sanguinamento.
Questo può palesarsi durante lo spazzolamento, la masticazione o essere spontaneo. In ogni caso, è sicuramente riconducibile ad uno stato patologico in atto.
Ad esso possono poi associarsi una serie di altri sintomi quali:
– Alitosi (alito cattivo).
– Formazione di ascessi con presenza e fuoriuscita di pus.
– Migrazione e mobilità degli elementi dentari (con disfunzioni masticatorie).
– Recessione gengivale: contrazione del tessuto gengivale ed apparente allungamento dei denti.
Dunque la presenza anche di uno solo di questi sintomi clinici può rappresentare un campanello d’allarme ed essere motivo di maggiori accertamenti, come un semplice ‘screening parodontale’.
La Diffusione
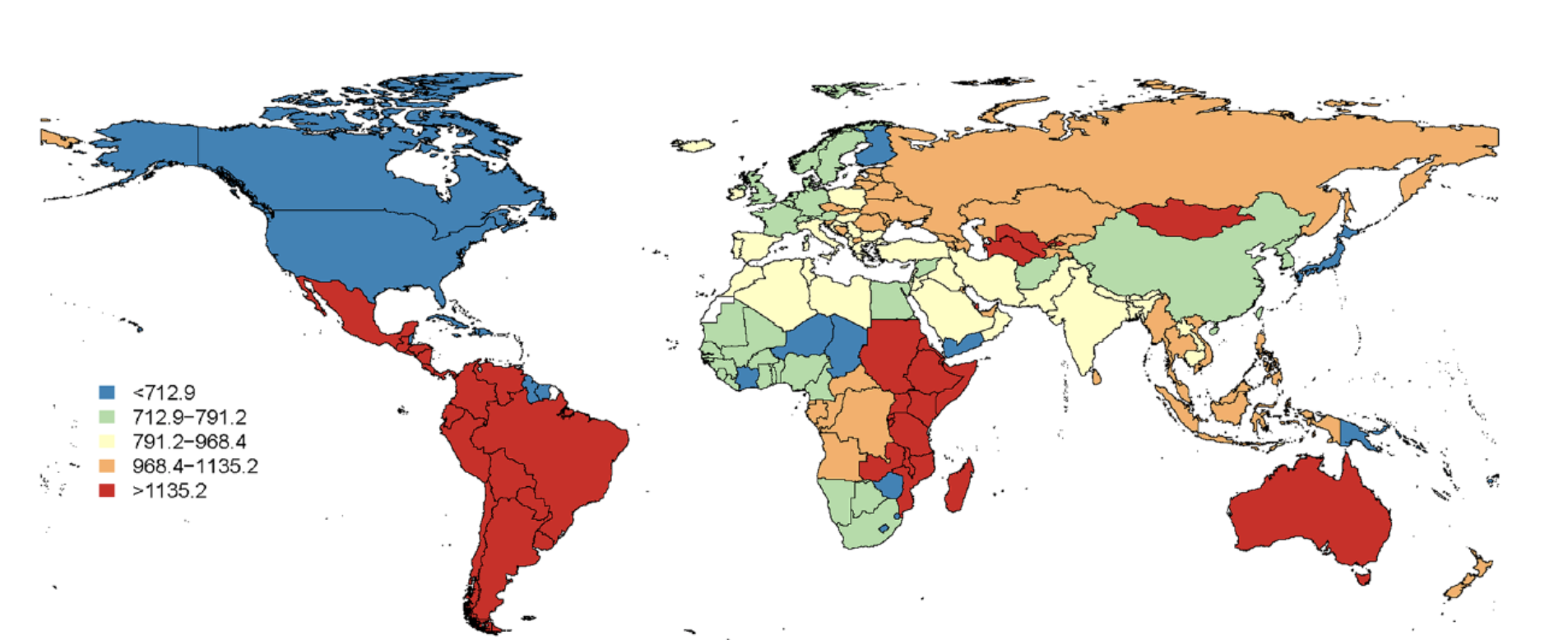
Incidenza della parodontite severa nel mondo
La malattia parodontale può insorgere a qualunque età, dai bambini agli adulti. Colpisce circa il 60% della popolazione con un’incidenza maggiore nei soggetti adulti oltre i 40 anni.
Grave è il fatto che solo una minima parte della vasta percentuale di popolazione che soffre di malattia parodontale ne è a conoscenza; la restante parte spesso ne ignora i sintomi o non è in grado di identificarli.
La Diagnosi
La diagnosi di parodontite viene effettuata a partire da una raccolta anamnestica di informazioni riguardanti la vita del paziente, la sua storia, le sue abitudini e gli stili di vita, sulla base di un vero e proprio colloquio tra il paziente e il Parodontologo.
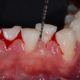
Si passa poi all’esame intraorale che consiste in un sondaggio parodontale: manovra clinica essenziale per una corretta diagnosi, effettuato tramite la sonda parodontale, strumento millimetrato, standardizzato e minimamente invasivo che permette, inserita nello spazio esistente tra dente e gengiva, di misurare la profondità del solco gengivale.
In condizione di salute parodontale la sonda si approfondisce fino a 3mm e la misurazione che si ottiene viene definita come profondità di sondaggio. In condizione patologica la profondità di sondaggio è superiore ai 3mm.
Il sondaggio parodontale permette, oltre alla raccolta di questi dati, quella degli indici di placca e sanguinamento. Quest’ultimo, come citato precedentemente, è tra i primi e più rilevanti sintomi riconducibili alla parodontite, ma spesso ne viene sottostimata l’importanza, anzi esso viene considerato un fenomeno quasi ‘comune’ se non ‘normale’.
Al tempo stesso, esso non è del tutto affidabile, data la presenza di alcuni cofattori, come il fumo nel paziente fumatore, che possono alterare la risposta infiammatoria dei polimorfonucleati (cellule che intervengono nella difesa contro le infezioni) e indurre un meccanismo di vasocostrizione periferica riducendo nettamente l’indice di sanguinamento.
Secondo la Nuova Classificazione delle Malattie Parodontali inoltre, il parodontologo potrà classificare lo stato della malattia identificandone uno Stadio e un Grado. Tali parametri indicano rispettivamente la severità e il rischio di progressione della patologia, tenendo conto dell’età di insorgenza e prendendo in considerazione le condizioni di salute generale del paziente al fine di intraprendere una specifica strategia terapeutica.
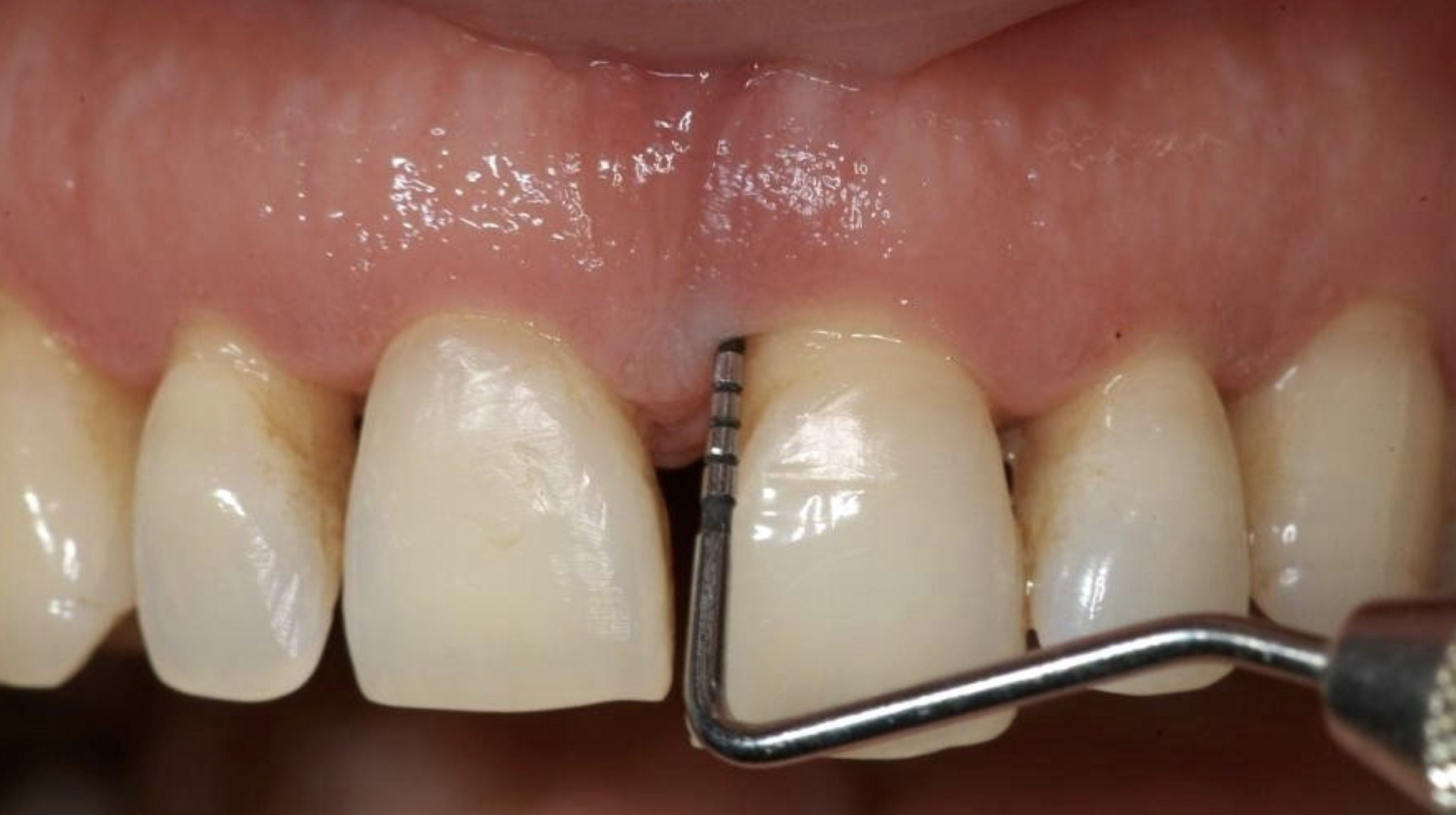
La sonda parodontale: lo strumento per effettuare diagnosi
Come va curata la parodontite
Il percorso terapeutico (Terapia Parodontale) prevede, sulla base della collaborazione del paziente con il team odontoiatrico, una prima fase di terapia definita ‘causale’ (o ‘terapia parodontale non chirurgica’) perché mirata al controllo placca (tramite manovre di igiene orale domiciliare) e alla rimozione meccanica del fattore eziologico della malattia (placca e tartaro) attraverso sedute di debridement sopra-gengivale e levigatura radicolare, arrestandone così la progressione. In base allo stato di complessità e gravità della malattia, inoltre, alla prima fase, segue una ‘rivalutazione’ per controllare i risultati ottenuti. Se è necessario, qualora permanessero ancora delle tasche parodontali, si procede con una fase ‘correttiva’, chirurgica.
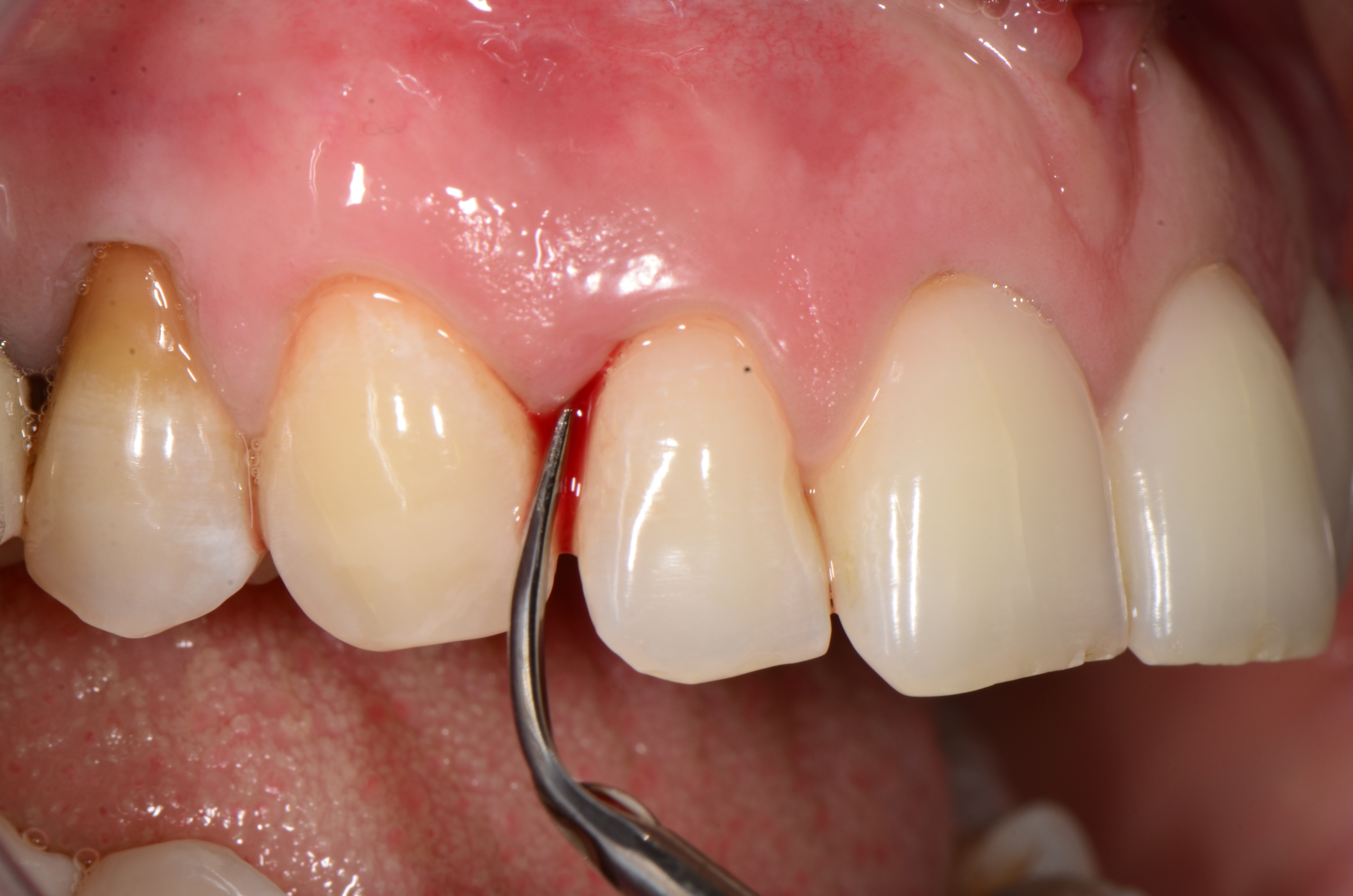
Fase di terapia parodontale non chirurgica
Al termine di questa, segue l’inserimento del paziente in un programma di ‘mantenimento’, determinante nel mantenere i risultati ottenuti durante la terapia ‘causale.
…Quali esiti finali?
La conclusione di questo percorso terapeutico permetterà al paziente, se diligente nel rispettare la cadenza degli appuntamenti nel tempo, di mantenere i denti per il resto della sua vita.
Infatti, la percentuale di perdita di denti, in pazienti attenti, anche molto compromessi, risulta molto bassa, permettendo di non accedere a terapie più costose, come quella implantare.






Lascia un Commento
Vuoi partecipare alla discussione?Sentitevi liberi di contribuire!